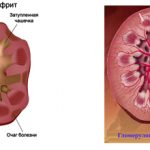
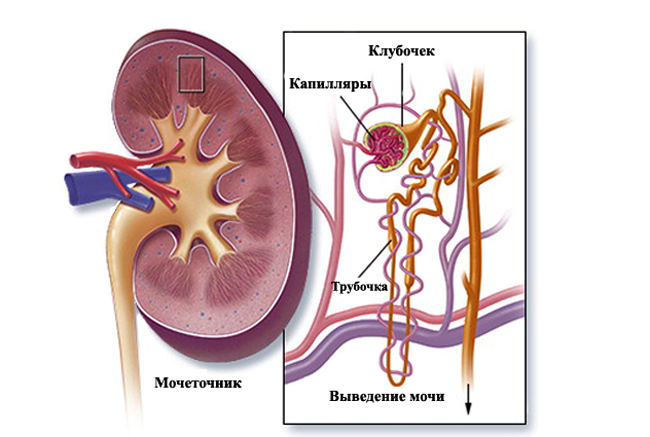
Хронический гломерулонефрит – это поражение иммуновоспалительного характера почечного клубочкового аппарата. Характерно прогрессирующее снижение размеров и массы почек. Почечная ткань при этом уплотняется, мозговой и корковый почечные слои постепенно утрачивают четкость, наблюдаются кровоизлияния в клубочки и канальцы.
Содержание:
- Хронический гломерулонефрит: МКБ-10
- Формы
- Причины
- Симптомы
- Диагностика
- Лечение
- Народные способы лечения
- Возможные последствия и осложнения
- Профилактика
Хронический гломерулонефрит МКБ 10
Цифровой код заболевания, согласно МКБ 10 №3. При необходимости указанный код дополняют еще одним порядком цифр, означающим особенности болезни и характер изменений в почках.
- Незначительные гломерулярные изменения (№03.0).
- Сегментарные, или очаговые гломерулярные изменения (№03.1).
- Диффузный мембранозный гломерулонефрит (№03.2).
- Диффузные мезангиальные пролиферативные изменения (№03.3).
- Диффузные эндокапиллярные пролиферативные гломерулярные нарушения (№03.4).
- Диффузный мезангиокапиллярный гломерулонефрит (№03.5).
- Болезнь плотного осадка (№03.6).
- Экстракапиллярные нарушения (диффузный серповидный гломерулонефрит) (№03.7).
Другие типы изменений при клубочковом воспалении кодируют №03.8, неуточненные виды изменений №03.09.
Формы
Различают 5 форм гломерулонефрита.
- Скрытая.
- Гематурическая.
- Нефротическая.
- Гипертоническая.
- Смешанная.
Каждая из этих разновидностей имеет свою специфику течения.
Причины
Заболевание хроническим гломерулонефритом может быть осложнением остро протекающего заболевания. Однако, возможно и первично-хроническое протекание болезни, без острого приступа. К причинам болезни относятся.
- Наличие нефритогенных штаммов стрептококка.
- Инфекционные очаги в организме.
- Наследственная предрасположенность или врожденные дефекты почек (дисплазии).
- Охлаждение организма.
- Ослабление сопротивляемости организма заболеваниям.
Симптомы
Примерно у половины пациентов данное заболевание протекает скрыто или признаки выражены неярко.
При латентном течении заболевания увеличение цифр АД и отеки возникают нечасто. Болезнь может никак не проявлять себя до 20 лет, пока на фоне прогрессирования заболевания (замена погибших клубочков соединительной тканью) не развивается уремия.
Гематурическая форма. Отличительной особенностью данной разновидности гломерулонефрита является анемия, поскольку вместе с мочой происходит выделение эритроцитов. Иногда примеси крови в моче определяются зрительно. Отеков нет, почки функционируют нормально.
Гипертензивный вариант. Его отличает повышенный уровень АД и нечеткий мочевой синдром. Уровень артериального давления «скачет» в течение дня от нормы до значений в 180-200 мм. Последствия гипертонии – нарушения сердечной деятельности.
Нефротическая форма. По статистике, нефротический синдром проявляется примерно у 25% больных. Эта форма отличается потерями белка вместе с мочой, выраженными отеками, как внешними, так и внутренними (гидроперикард, отек легких). К основным признакам нефротической формы относятся:
- Сильные отеки, в том числе и скрытые (немотивированное увеличение массы тела).
- Повышение уровня холестерина.
- Суточное количество белка в моче превышает 2,5 г.
Все эти явления не сопровождаются повышением АД. Существенных нарушений в функции почек нет.
Смешанный тип. Это самый неблагоприятный сценарий развития заболевания, сочетающий признаки двух форм: нефротической и гипертензивной. К проявлениям смешанного типа болезни относятся.
- Отечность.
- Повышение АД.
- Наличие в моче белка и крови.
- Анемия.
- Уменьшение плотности мочи.
Фильтрующая способность почек при этой форме нарушена.
Диагностика
Постановка диагноза заболевания начинается со сбора анамнеза. Необходимо при этом обратить внимание на то, не перенес ли больной острое воспаление почек, имеются ли системные заболевания, инфекционные очаги. Нередко болезнь протекает почти что бессимптомно или с невнятной симптоматикой, поэтому нужно делать основной упор на лабораторную диагностику.
- Анализ мочи (общий). Он дает возможность выявить наличие эритроцитов, белка, а также уменьшение ее удельного веса.
- Анализ по Ребергу, проба Зимницкого. Это специфические анализы, цель которых – определение фильтрующей способности почек по плотности мочи и объему ее выделения в течение суток.
- Анализ крови. При наличии хронического гломерулонефрита он показывает уменьшение уровня белка, повышенный холестерин, диспропорции различных протеиновых форм в кровяной плазме.

В дополнение к лабораторным исследованиям проводят такие виды исследований.
- Рентгенодиагностика позволяет оценить степень изменения почечных тканей.
- УЗИ почек. Данными, полученными при ультразвуковом исследовании определяется уменьшение габаритов почек, по причине склероза тканей.
- Биопсия почечной ткани выполняется при возникновении затруднений с диагнозом.
Биопсия почки
Проведение ЭКГ, исследования легких позволяют выявить внутренние отеки. При осмотре глазного дна определяются изменения, характерные для артериальной гипертонии.
Диагноз «Хронический гломерулонефрит» дифференцируют от таких патологий, как поликистоз почек, мочекаменная болезнь, другие почечные заболевания. Необходима также дифференциация от гипертонии внепочечного происхождения.
Лечение
Соблюдение охранительного режима способствует приостановлению прогрессирования болезни.
- Специальная диета. Она предусматривает стопроцентное исключение содержащих алкоголь напитков, курения, употребления острых блюд, а также ограничение соли. При наличии белка в моче – увеличение суточного потребления белковой пищи.
- Исключение физических нагрузок, переохлаждений (особенно влажных!), профессиональных вредностей.
- Избегание заражения инфекционными заболеваниями.
Медикаментозное лечение сводится к приему таких препаратов.
- Антикоагулянты (при наличии гематурии) – Гепарин, Дипиридамол, Тиклопидин.
- Цитостатики – Циклоспортн, Циклофосфамид.
- Противовоспалительные препараты негормонального типа — Индометацин.
- Глюкокортикостероиды — Преднизолон.
Симптоматически назначают мочегонные средства (Гипотиазид, Урегит, Фуросемид). При повышенном АД – Эналаприл, Рамиприл. Дозировку препаратов назначает специалист по данным лабораторных анализов. При наличии инфекционных очагов – антибиотики.
Народные способы лечения
Из народных средств специалисты рекомендуют.
- Настой боярышника. Обладает гипотензивным и мочегонным эффектом.
- Тыквенный сок. Оказывает противовоспалительное и восстанавливающее действие.
- Алоэ с медом. Укрепляет иммунитет и оказывает восстанавливающее действие.
- Отвар из подмора пчел. Способствует уменьшению отеков, улучшает работу почек.
- Настой клюквы (можно пить вместо обычного чая).
В период обострения рекомендовано лечиться в стационаре. При ремиссии рекомендовано проведение санаторно-курортного лечения и поддерживающей терапии. Все лечебные мероприятия необходимо согласовывать с врачом.
Возможные осложнения и последствия
Самыми частыми осложнениями заболевания являются.
- Почечная эклампсия.
- Пневмония, плеврит.
- Пиелонефрит.
- Тромбоэмболия.
- Острая почечная недостаточность.
Профилактика
Сущность профилактических мероприятий – максимальное исключение внешних патогенных факторов.
- Лечение стрептококковых инфекций, поскольку их нефротоксичное действие – самое сильное. Спровоцировать клубочковый нефрит могут и другие разновидности инфекций.
- Санация всех имеющихся в организме инфекционных очагов (стоматология, кардиология, ЛОР-профиль, гастроэнтерология и т. д.).
- При склонности к аллергиям – минимизация контакта с аллергенами.
- Прием нефротоксичных препаратов – строго в соответствии с дозировкой, установленной лечащим врачом.
- Здоровый образ жизни, исключение курения, употребление спиртного в минимальном количестве.
- Благоприятный микроклимат в помещении. Уменьшить риск заболевания можно, если избегать повышенной влажности, простуд, переохлаждений или, наоборот, перегрева организма.
Людям с генетической предрасположенностью к генетически-иммунным почечным заболеваниям нужно уделять профилактике особенное внимание. При этом, генетическая предрасположенность вовсе не означает стопроцентной вероятности развития заболевания. Обычно, это сочетание негативных внешних и внутренних факторов.